
目次
画像診断と画像生成AI
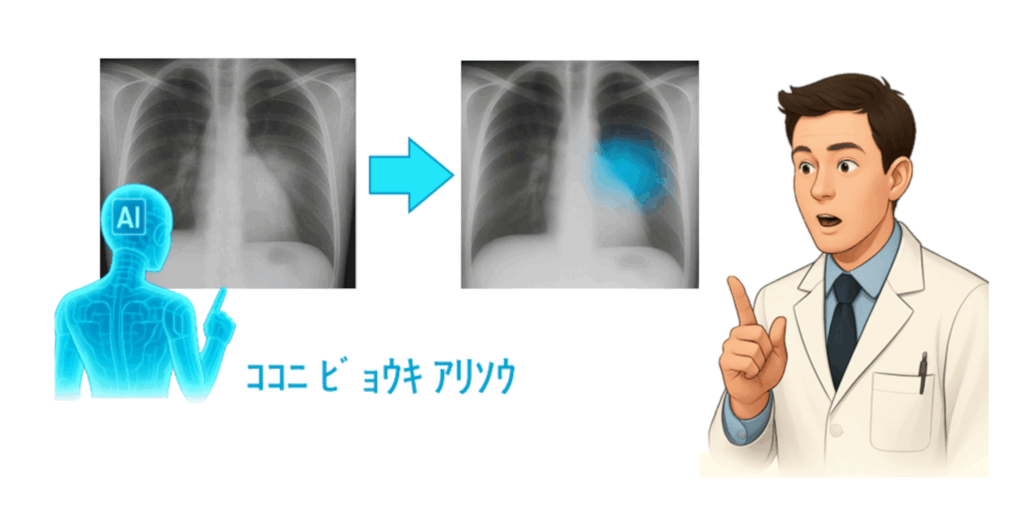
図1:AIが病変の可能性が高い部位を水色で示し、医師の診断を補助して病変の見落としを減らします
近年、AIは画像診断にも広く応用されています。画像診断とは、レントゲン、CT、MRI、超音波、核医学などの画像検査により体の中の様子を撮影することで、その画像から病気の早期発見や広がりの評価、治療後の再発・転移の確認などに役立てる医療行為です。これらの分野では、AIが「ここに病気の可能性があるよ」と教えてくれる診断支援AIの活用が広がりつつあります(図1)。今回紹介するのは、診断支援AIではなく画像生成AIです。画像生成AIは、文章から絵を生み出したり、写真を美しく整えたりできる技術です。この技術は画像診断の分野にも応用され、低画質画像から診断に適した高画質画像を生成する(高画質化)目的で活用が進んでいます。これらにより、画像診断の質とスピードの向上が期待されます(参考文献:1-4)。
核医学検査(かくいがくけんさ)における現状と課題

核医学検査をご存じですか?
これは、体の中の臓器の働きや病気を「目に見える形」にするための検査です。少量の放射性医薬品を体内に投与すると、その薬は血流に乗って目的の臓器や病気のある部分に集まります。その流れ方や集まり方を専用のカメラで撮影し、画像にすることで「臓器がどのくらい働いているか」「病気がどこにあるか」を調べることができます。
例えば、心臓のポンプ機能は衰えていないか、脳の血流が弱い部分はないか、全身でがんがどこにどれだけあるかなど、さまざまな病気の診断に役立っています。
病気の診断に有効な検査である反面、課題もあります。ひとつは、放射性医薬品を使用するため微量ながら放射線による被ばくを伴う点、もうひとつは、この薬が高価であるという点です。患者さんの負担を減らすためその使用量はできるだけ抑えることが望まれます(図2)。

図2:放射性医薬品の使用量を減らせば減らすほど、患者さんが受ける被ばく量と薬剤コストの双方が低下します
しかし、使用量を減らすと取得できる情報量が減り、画質が低下して診断に影響するおそれがあります。このため、従来診療放射線技師などの専門家は、撮影法の最適化や画像処理・解析の工夫を積み重ねてきました。そして近年は、使用量を抑えた撮影でも診断に必要な画質を確保するための有力な手段として、画像生成AIの活用が期待されています。
被ばく・コスト低減を実現する画像生成AI:放射性医薬品「1/10」への挑戦
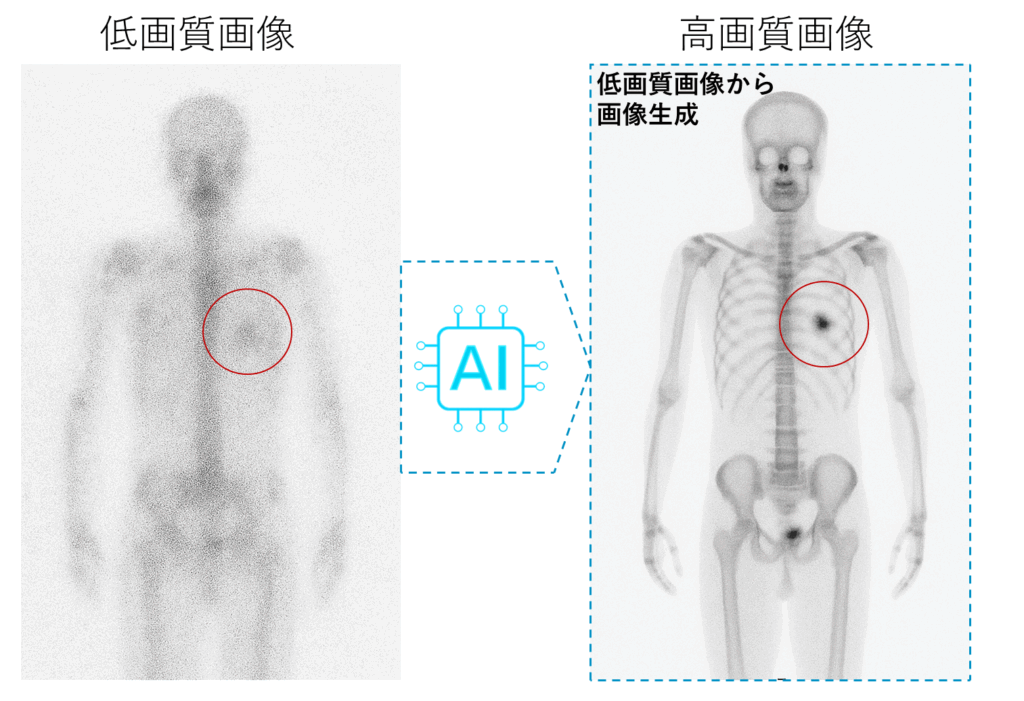
図3:低用量で得た低画質画像(左)から、画像生成AIが診断に適した高画質画像(右)を生成します。赤丸は病変の視認性向上を示します(イメージ図)
私たちが取り組む研究テーマは、「患者さんにやさしい核医学検査の実現」です。画像生成AI技術を活用し、放射性医薬品の使用量を大幅に減らしても診断に必要な画質を保つことで、患者さんが受ける被ばく量と薬剤コストの双方を抑えることを目指しています。
方法は2段階です。
①まず、通常の検査画像(きれいな画像)から、「もし薬の量を減らしたら、こんなふうに見える」というぼやけた画像をコンピュータで作ります。
②作りだしたぼやけた画像と、きれいな画像をペアにしてAIに学習させます。
こうしてAIは「ぼやけた画像を、診断に使えるきれいな画像に変換する方法」を身につけることができます(図3)。
この方法を身につけたAIを用いれば、実際に薬の量を減らして撮影したぼやけた画像のみから、診断につかえるきれいな画像を生成することが可能になります。
今後は、症例データの拡充、学習環境の強化、臨床試験による安全性・有効性の検証を進めることで、最終的には、薬の量を今の1/10にしても診断に必要な画質を保てるようになり、患者さんが受ける放射線の量もコストも大幅に減らすことが可能になります。
一方で、医療の現場では、AIのハルシネーション(実在しない所見や誤情報の生成)の危険性を見過ごすことはできません。そのため私たちは、厳密な検証に基づき、段階的かつ慎重に導入を進めています。
未来の医療とAI ― 医療者と共に歩むパートナーとして

こうしたAI技術の活用は、画像診断の高度化にとどまらず、患者さんにやさしい医療の実現につながります。
例えば、AIによる診断支援や画像生成を用いることで検査や診断が効率化され、患者さんの待ち時間短縮や医療ミスを防止に役立ちます。また、AIが過去のデータをもとに標準的な診断や治療の流れを整えることで、医療全体の質の向上も期待されています。
実際にAIを活用した外来予約の最適化により、検査の予約キャンセル率が減少し、待ち時間が改善された事例も報告されています。さらに、AIは病院の業務効率化にも寄与しており、あらゆる医療従事者の負担軽減を促しています(参考文献:5-7)。特に高齢化と医療人材不足が進行する日本では、AIは現場の重要な支援となり得ます。
ただし、AIはあくまで医療を支える“補助役”であり、最終的な診断や判断は医療者である人が担います。
将来は、患者さん一人ひとりに最適化された検査計画の提案や診断精度の一層の向上など、あなたに合わせたパーソナルな医療への応用が広がっていくことが期待されます。
AIとつくる、やさしい検査の未来

画像生成AIを取り入れた核医学検査は、「被ばくや費用を抑えながら、診断の精度を保つ」という新たな価値を切り開きます。AIによって医療がより効率的になっても、私たちが一番大切にしたいのは「人に寄り添う医療」です。
医療現場では、人とAIが手を取り合い、お互いの得意分野を活かすことで、患者さんの安心を守ることができます。AIの安全性・公平性・有効性を丁寧に検証しながら、より安心でやさしい検査の実現に挑み続けます。
こうした研究や技術開発は、これから医療を学び、支えていく高校生や大学生の皆さんにもつながっています。将来、医療従事者や研究者を目指す道の先には、人とAIが協力し合う新しい医療の世界が広がるでしょう。
「より安心でやさしい検査」を実現するために挑戦を続ける私たちと一緒に、未来の医療の姿にぜひ関心を持っていただければ嬉しいです。
【参考文献】
[1]Yu et al. Nat Med. 2024. doi:10.1038/s41591-024-02850-w
[2]Lauritzen et al. Radiology. 2024. doi:10.1148/radiol.232479
[3]Peng et al. Quant Imaging Med Surg. 2024. doi:10.21037/qims-24-489
[4]Yousefzadeh et al. EJNMMI Phys. 2024. doi:10.1186/s40658-024-00687-3
[5]AlSerkal et al. JMIR Form Res. 2025. doi:10.2196/64936
[6] Toker et al. Healthcare (Basel). 2024. doi:10.3390/healthcare12212161
[7]Ouanes et al. J Med Syst. 2024. doi:10.1007/s10916-024-02098-4





